Un cancer de la peau, qu'est-ce que c'est ?
La peau est constituée de 3 couches :
la couche superficielle, qu’on appelle l'épiderme ;
la couche intermédiaire, qu’on appelle le derme ;
la couche inférieure, qu’on appelle l’hypoderme ou tissu conjonctif sous-cutané.
La plupart des cancers de la peau se développent dans l’épiderme.
Quels sont les facteurs de risque d'un cancer de la peau ?
Vous avez plus de risque de développer un cancer de la peau si :
vous avez une peau claire qui bronze difficilement, vous avez facilement un coup de soleil ;
vous avez les yeux ou les cheveux clairs ;
vous avez beaucoup de taches de rousseur ;
vous vous exposez trop au soleil ou aux rayons ultraviolets (UV) des bancs solaires ;
vous avez eu des coups de soleil, surtout quand vous étiez enfant ;
vous avez beaucoup de taches de naissances "anormales" ;
vous avez déjà eu un cancer de la peau ;
une personne de votre famille a eu un cancer de la peau (prédisposition héréditaire) ;
vous prenez ou vous vous avez pris un médicament qui affaiblit le système immunitaire (médicament immunosuppresseur).
Quels sont les différents types de cancer de la peau ?
Il existe plusieurs types de cancer de la peau :
Cette Fiche Info Santé vous donne plus d'informations sur le mélanome.
Un mélanome, qu'est-ce que c'est ?
Un mélanome est donc un type de cancer de la peau. Il se développe à partir des cellules appelées "cellules pigmentaires" ou "mélanocytes". Ces cellules se trouvent dans la couche superficielle de la peau (l'épiderme).
Un mélanome apparait généralement :
Les mélanomes sont plus fréquents sur les parties de la peau qui sont exposées au soleil. Mais ce n’est pas toujours le cas. Les mélanomes peuvent se développer à n’importe quel endroit de la peau (par exemple, aussi sur le cuir chevelu ou sous les ongles).
L'exposition aux rayons ultraviolets (UV), par exemple, aux rayons du soleil, peut déclencher l’évolution d'une tache sur la peau sans gravité (bénigne) en mélanome.
Chez qui et à quelle fréquence ?
Le mélanome est le 5ème cancer le plus fréquent en Belgique. En 2022, 4146 personnes ont développé un mélanome.
Le nombre de mélanomes a augmenté ces dernières années. La raison principale est que les personnes s’exposent plus souvent et plus longtemps aux rayons UV (bains de soleil ou bancs solaires).
Un mélanome ressemble généralement à une tache :
une tache en relief ;
une tache qui saigne facilement quand on la gratte ;
une tache brun foncé à noire :
La tache peut aussi être rouge, bleue, grise ou de la couleur de la peau.
La coloration s'étend également au-delà de la tache, plus loin sur la peau.
une tache centrale entourée d’autres petites taches (lésions satellites).
Vous devez aussi penser à un mélanome si un grain de beauté (nævus) :
grandit, surtout si il grandit rapidement ;
change de couleur ;
saigne ;
développe des plaies ;
présente un écoulement de pus ;
chatouille ;
fait mal ;
si des petites taches brunes apparaissent tout autour (lésions satellites).
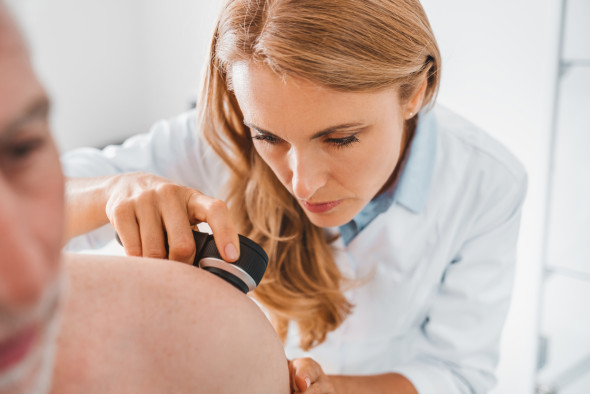
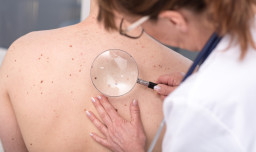
Pour poser le diagnostic, votre médecin propose de vous examiner. Il ou elle examine attentivement la tache suspecte. Parfois, il ou elle utilise une sorte de loupe (dermatoscope) qui permet d’examiner la tache en détail :
Examiner la tache ne suffit pas pour poser le diagnostic de mélanome.
Votre médecin évalue également votre risque de cancer de la peau sur base de vos facteurs de risque, par exemple :
votre type de peau :
votre exposition au soleil ou des coups de soleil dans le passé ;
si vous avez des signes de kératose solaire ;
si vous avez déjà eu un cancer de la peau ;
si une personne de votre famille a eu un cancer de la peau ;
si vous fumez ;
si vous prenez ou si vous avez pris un médicament qui affaiblit votre système immunitaire (médicament immunosuppresseur).
Votre médecin ou un ou une médecin spécialiste de la peau (dermatologue) peut prendre une photo de la tache et noter ses dimensions. Après 6 mois, il ou elle regarde si la tache a grandi ou si elle a changé de couleur.
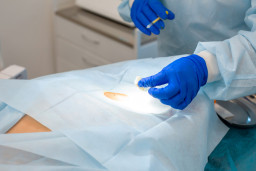
Votre médecin peut aussi vous proposer de retirer la tache, ou une petite partie de celle-ci (faire une biopsie de la peau), et l’envoyer au laboratoire pour une analyse au microscope .
Que pouvez-vous faire ?
Limitez votre exposition aux rayons ultraviolets (UV)
La plupart des mélanomes sont causés par une exposition trop importante aux rayons UV ou par des coups de soleil trop fréquents. Le plus important est donc de bien se protéger contre les rayons UV :
Ne vous exposez pas trop au soleil :
Protégez votre peau autant que possible :
Utilisez une crème solaire avec un indice (facteur) de protection élevé :
minimum 30,
50 pour les enfants ;
Utilisez suffisamment de crème, appliquez-la minimum toutes les 2 heures.
Portez des vêtements qui couvrent suffisamment votre peau et un chapeau ou une casquette.
Protégez également vos yeux avec des lunettes de soleil.
Évitez le banc solaire.
Vérifiez régulièrement les taches que vous avez sur la peau (auto-contrôle)
Alors, soyez très attentif ou attentive.
La règle "ABCDE" permet de détecter une tache suspecte. Une tache est suspecte si :
A - Asymétrie : la tache est asymétrique, elle a une forme ou une épaisseur irrégulière ;
B - Bords : la tache a des bords irréguliers ;
C - Couleur : la tache a plusieurs couleurs ;
D - Dimension : le diamètre de la tache est plus grand que 6 millimètres (6 mm) ;
E - Évolution : la tache évolue :
Elle change rapidement de taille, de forme, de couleur ou d’épaisseur.
Elle saigne facilement.
Elle développe des plaies.
Elle chatouille (démangeaisons).
Elle fait mal.
Vous remarquez une tache suspecte ? Elle nécessite un examen plus approfondi (voir Que peut faire votre médecin ?). Contactez votre médecin.
Que peut faire votre médecin ?
Biopsie de la peau
Votre médecin retire (ou fait retirer) toute tache suspecte. C’est ce qu’on appelle une biopsie. La biopsie est envoyée au laboratoire pour une analyse au microscope.
Si l'examen au microscope montre que c’est un mélanome, votre médecin vous oriente vers un ou une chirurgien·ne. Il ou elle :
retire un plus grand morceau de peau :
jusqu’à 1 cm autour de la tache si le mélanome est superficiel,
jusqu’à 5 cm autour de la tache si le mélanome est plus étendu et plus profond ;
retire souvent le ganglion lymphatique le plus proche (ganglion sentinelle) pour voir si le mélanome l’a envahi (métastase) :
si le ganglion est atteint, vous passerez un scanner spécial (PET-scan du corps entier) pour détecter d’éventuelles autres métastases,
le ou la chirurgien·ne retire généralement d’autres ganglions ensuite ;
peut vous proposer des médicaments.
Le ou la chirurgien·ne planifie une nouvelle opération si :
Suivi
Après le traitement d’un mélanome, un bon suivi est très important.
Le suivi sert surtout à dépister suffisamment tôt les récidives au niveau de la peau ou des ganglions lymphatiques :
une récidive d'un mélanome peut se manifester sous forme d’une boule sous la peau (nodule sous-cutané) plus foncée ;
une récidive au niveau des ganglions se manifeste par une augmentation de la taille des ganglions lymphatiques voisins.
Les consultations de contrôle ont généralement lieu tous les 3, 6 ou 12 mois pendant au moins 5 ans. La fréquence des consultations de contrôle dépend :
de la taille du mélanome ;
d’une éventuelle propagation dans les ganglions lymphatiques ;
de la présence d’autres métastases.
Au cours de ce suivi, votre médecin vérifie également votre état de santé général. Il ou elle examine la zone opérée et vos ganglions lymphatiques.